Åtgärdsanvisning för difterifall
Anvisningen har publicerats både på webben och i pdf-form. Eventuella ändringar i anvisningen görs först i webbversionen. Därefter uppdateras pdf-versionen.
Anvisning om bekämpningsåtgärder i samband med difterifall (pdf 128 kb)
Syftet med anvisningen
Den här anvisningen gäller bekämpningsåtgärder för att förebygga spridningen av difteri. Anvisningen är i första hand avsedd för läkare och vårdare med ansvar för smittsamma sjukdomar på hälsovårdscentraler, för enheter som ansvarar för bekämpningen av smittsamma sjukdomar och för laboratorier för klinisk mikrobiologi i sjukvårdsdistriktet.
Bekämpningsåtgärderna för att förhindra spridningen av difteri riktas mot sjukdomsfall med stammarna Corynebacterium diphtheriae-, Corynebacterium ulcerans- och Corynebacterium pseudotuberculosis som producerar toxin.
Misstanke om difteri och differentialdiagnostik
Det är motiverat att misstänka difteri när en person konstateras ha
- inflammation i luftstrupen, struphuvudet, nässvalget eller tonsillerna, oanatomiska beläggningar på slemhinnan och eventuell svullnad på halsen (luftvägsdifteri) ELLER
- en ytlig sårighet täckt av en gråbrun beläggning (huddifteri) OCH
- minst ett av följande:
- personen har symtom och fynd orsakade av toxin, såsom feber, myokardit eller neutrit
- personen är ovaccinerad eller har ett bristfälligt vaccinationsskydd mot difteri
- personen kan ha utsatts för bakterier som orsakar difteri i sitt arbete
- Personen har under de senaste 10 dagarna rest i högriskområden eller haft att göra med personer som har rest i högriskområden
- personen har nyligen haft att göra med mjölkboskap eller andra djur eller använt produkter gjorda på obehandlad mjölk
- OCH ingen annan diagnos förklarar symtombilden Högriskområden är i synnerhet
- Södra och Sydöstra Asien
- Sydamerika
- Afrika
- Mellanöstern och
- Östeuropa.
THL följer den internationella lägesbilden för smittsamma sjukdomar och informerar om epidemier vid behov.
Toxinet från bakterierna C. diphtheriae-, C. ulcerans- och C. pseudotuberculosis kan smitta och orsaka lindrig inflammation i svalget även hos personer med lämplig vaccination. Då påminner sjukdomsbilden om svalginflammation orsakad av grupp A-streptokocker eller mononukleos. Den typiska tjocka beläggningen på slemhinnorna utvecklas vanligtvis inte och risken för toxinrelaterade skador på organ är liten.
De stammar som inte producerar toxin kan både hos vaccinerade och ovaccinerade orsaka sjukdom med symtom, vanligtvis svalginflammation med lindriga symtom. Även allvarliga infektioner, som inflammation i hjärtklaffarna eller leder har beskrivits.
Det är skäl att komma ihåg möjligheten att i synnerhet flyktingar, asylsökande och personer som har rest i länder där difteri förekommer endemiskt kan ha huddifteri. Huddifteri förekommer oftast som ytliga sårigheter med gråbrun beläggning som påminner om svinkoppor. Infektion kan också utvecklas i ett område med utslag, en hudskada eller i ett kroniskt sår.
Falldefinitioner
Kliniska, laboratorie- och epidemiologiska kriterier
Kategoriseringen av difterifall grundar sig på kliniska och epidemiologiska kriterier samt laboratoriekriterier.
De kliniska kriterierna uppfylls av en person som har minst en av följande sjukdomsbilder:
- Klassisk luftvägsdifteri: inflammation i struphuvudet och/eller luftstrupen, nässvalget eller tonsillerna OCH beläggningar på slemhinnan
- Lindrig luftvägsdifteri: inflammation i struphuvudet, nässvalget eller tonsillerna UTAN tjock beläggning som sitter stadigt fast på slemhinnan
- huddifteri: hudlesion
- difteri på annat område: lesion på bindhinnan eller slemhinnan.
De epidemiologiska kriterierna uppfylls om en person har varit i kontakt med ett bekräftat difterifall (människa och/eller djur) inom 10 dygn från det att symtomen började.
Laboratoriekriterierna uppfylls om prov har tagits från en person och Corynebacterium diphtheriae, Corynebacterium ulcerans eller Corynebacterium pseudotuberculosis som producerar toxin isoleras från provet.
Kategorisering av difterifall
Difterifall delas in i tre olika kategorier: bekräftade, sannolika och eventuella fall.
- Ett bekräftat difterifall är en person som uppfyller laboratoriekriterierna OCH de kliniska kriterierna.
- Ett sannolikt difterifall är en person som uppfyller de kliniska OCH de epidemiologiska kriterierna.
- Ett eventuellt difterifall är en person som uppfyller kriterierna för klassisk luftvägsdifteri.
Anmälan om smittsam sjukdom
Enligt lagen (1227/2016) och förordningen (146/2017) om smittsamma sjukdomar är difteri en allmänfarlig smittsam sjukdom.
Läkare är skyldiga att göra en anmälan om smittsam sjukdom till det nationella registret över smittsamma sjukdomar efter att ha konstaterat fall av C. diphtheriae, C. ulcerans- och C. Pseudotuberculosis som uppfyller kriterierna för definitionen av sjukdomsfall (se avsnittet Misstanke om difteri och differentialdiagnostik).
Laboratorierna för klinisk mikrobiologi anmäler alla fynd av C. diphtheriae, C. ulcerans- och C. pseudotuberculosis som producerar toxin till registret över smittsamma sjukdomar. Dessutom anmäls fynd av C. diphtheriae, C. ulcerans- och C. Pseudotuberculosis som inte producerar toxin när det finns en klinisk misstanke om difteri (se avsnittet Misstanke om difteri och differentialdiagnostik).
Information
Åtgärder vid misstanke om difteri har sammanställts på bild 1.
När misstanke om difteri väcks ska den läkare som först tar emot patienten genast konsultera
- sjukvårdsdistriktets infektionsläkare under tjänstetid
- sjukvårdsdistriktets jourläkare eller jourhavande infektionsläkare vid Helsingfors och Nylands sjukvårdsdistrikt (HUS) under jourtid (tfn 09 4711).
I telefonkonsultationerna ges råd om provtagning och om försiktighetsåtgärder i samband med transport och behandling av patienten. I detta skede inleds också en kartläggning av de personer som exponerats, och genast efter att diagnosen bekräftats inleds spårningen av de exponerade personerna.
Dessutom ska misstanken så snart som möjligt anmälas till den läkare som är ansvarig för smittsamma sjukdomar på patientens boningsort. Laboratoriet ska också informeras i förväg.
Misstanke om difteri ska också alltid anmälas till THL:
- under tjänstetid kontaktar man THL:s smittskyddsläkare tfn 029 524 8557.
- under jourtid kontaktar man det egna sjukvårdsdistriktets eller HUS jourhavande infektionsläkare tfn 09-4711, som anmäler misstanken till jourhavande på THL.
THL kan hjälpa till att förmedla experthjälp, med att spåra personer på olika orter som exponerats för smittan samt med nationell information.
Information vid misstanke om djurburen smitta
Om man misstänker att difterismitta har kommit från ett djur eller att sjukdomen har kunnat smitta till exempel patientens eget husdjur, meddelar THL Livsmedelsverket om detta. Livsmedelsverket deltar vid behov i en bedömning av djurets betydelse för spridningen av smittan, och instruerar om provtagning av djuret.
Om det dessutom finns misstanke om arbetsrelaterad exponering, till exempel på ett slakteri eller på en pälsfarm, rekommenderas man informera om difterifall även till företagshälsovårdens läkare så att skyddsåtgärderna på arbetsplatsen kan kontrolleras.
Ovan nämnda åtgärder kan vidtas när difteridiagnosen har bekräftats.
Information vid misstanke om livsmedelsburen smitta
Vid misstanke om att difteri har smittat via obehandlad mjölk, ska misstanken anmälas till kommunens arbetsgrupp för epidemiutredning. Gruppen inleder de utredningsåtgärder som krävs och anmäler misstanken till THL.
Anmälan om epidemi
Laboratoriediagnostik
Det är viktigt att snabbt konstatera difteri för att inleda rätt behandling. Diagnosen bygger på difteriodling från svalget, nässvalget eller annan vävnadsskada samt påvisad produktion av difteritoxin.
Den toxingen som producerar toxin påvisas genom ett test för att påvisa nukleinsyra, ett PCR-test. PCR-testet kan göras direkt från den ursprungliga provtagningsstickan som lagts i ett torrt rör, då blir resultatet i bästa fall klart redan på provtagningsdagen. Testet av nukleinsyra är inte tillräckligt känsligt för att tillförlitligt påvisa en toxingen direkt från patientens svalgprov, så det är bara ett positivt resultat som är av betydelse.
Genom difteriodling letar man efter corynebakterierna C. diphtheriae, C. ulcerans eller C. pseudotuberculosis. Det preliminära odlingssvaret blir klart inom 1–2 dygn, och det slutliga svaret och artbestämningen senast inom 3–5 dygn.
Om det i en difteriodling eller annan bakterieodling växer C. diphtheriae, C. ulcerans eller C. Pseudotuberculosis, görs ett PCR-test för att påvisa toxingenen.
Om det är fråga om misstanke om difteri, ska dessutom alltid ett Elek-test göras av en positiv koloni av C. diphtheriae, C. ulcerans eller C. Pseudotuberculosis oberoende av resultatet av PCR-testet för att påvisa produktionen av difteritoxin. För det skickas bakteriestammen till det nationella expertlaboratoriet vid Åbo universitet. Det tar minst ett dygn att säkerställa resultaten från det testet, och det slutliga testresultatet säkerställs inom två dygn.
Prover som ska tas
Så snart som möjligt efter att symtomen börjat tas prover för difteriodling (KL 1254, -CodiVi) och för PCR-test (KL 1826, -CodiNhO) med en bomulls- eller dacronpinne i två transportrör: i ett Transpocult/Stuart-rör för odlingen och i ett torrt rör för PCR-testet.
Prover tas
- vid misstanke om difteri i svalget från tonsillerna och beläggningarna i svalget eller under beläggning som fastnat på slemhinnan
- vid misstanke om difteri i näsa och nässvalg från nässvalget
- vid misstanke om huddifteri från sårigheten.
Utöver det:
- Vid misstanke om difteri i luftvägarna är det bra att ta ett prov för vanlig svalgodling.
- Innan behandlingen inleds tas även serumprov för antikroppsbestämning mot difteri.
- Blododlingsprover och andra laboratorieundersökningar tas utifrån det kliniska tillståndet.
Sändning av prover
Laboratoriediagnostiken för difteri är centrerad till HUSLAB och ÅUCS laboratorier samt Åbo universitets nationella expertlaboratorium på difteri.
På HUSLAB och ÅUCS laboratorier görs odlings- och PCR-undersökningar. Dessutom görs odlingar på Fimlabs laboratorium. På Åbo universitets nationella expertlaboratorium görs dessutom Elek-test och undersökningar för att bekräfta och typbestämma difteristammar.
Kontaktuppgifter till Åbo universitets expertlaboratorium:
Laboratoriet tfn +358 29 450 4670
Kontoret tfn +358 50 307 5689
Adress:
Alex-Mikael Barkoff
Åbo universitet/Institutet för biomedicin
Mikrobiologi, virologi och immunologi
Medisiina D, 7 vån.
Kinakvarngatan 10, 20520 ÅBO
Man ska i förväg komma överens med det mottagande laboratoriet om provtagning och sändning av prover. C. diphtheriae, C. ulcerans och C. pseudotuberculosis klarar transport bra.
Serumprov som tagits för bestämning av antikroppar skickas till laboratoriet för klinisk mikrobiologi, sedan skickar laboratoriet proverna till Laboratoriet för vaccinimmunologi vid THL:s enhet för mikrobiologisk expertis.
Vård och uppföljning av difteripatienter
Ordnande av vård
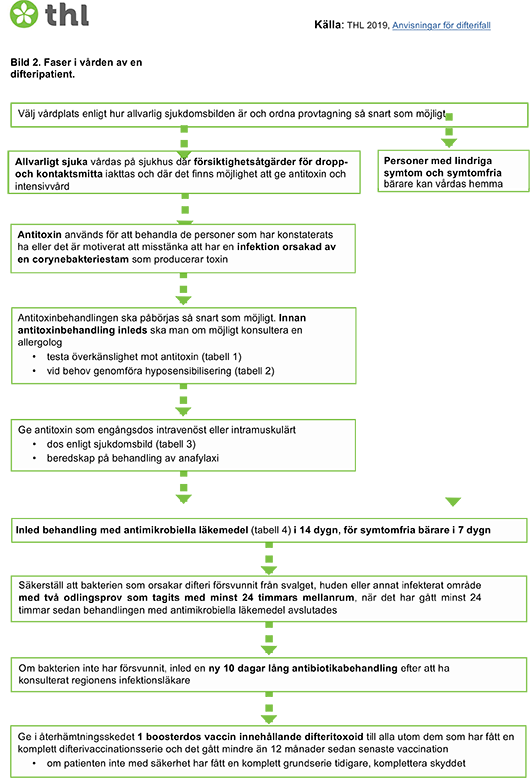
Faserna i vården av en difteripatient har komprimerats på bild 2.
Svårt sjuka difteripatienter bör få vård på sjukhus där det finns möjlighet att genomföra antitoxinbehandling samt ge intensivvård. På sjukhuset vårdas difteripatienten i ett enkelrum och försiktighetsåtgärder vidtas mot dropp- och kontaktsmitta tills antibiotikabehandlingen är avslutad och två odlingsprover som tagits med minst 24 timmars mellanrum är negativa.
Sedvanliga försiktighetsåtgärder och skyddsklassificering
Lindrigt sjuka difteripatienter som inte behöver antitoxinbehandling kan vårdas hemma. Besök av personer som inte hör till familjen ska undvikas tills antibiotikabehandlingen är avslutad och två odlingsprover som tagits med minst 24 timmars mellanrum är negativa.
Även symtomfria bärare kan få behandling med antimikrobiella läkemedel hemma polikliniskt, och för det ansvarar hälsovårdscentralen på hemorten.
Isolering av sjuka
Difteri hör till de allmänfarliga smittsamma sjukdomarna enligt lagen och förordningen om smittsamma sjukdomar. Det ger den läkare som ansvarar för smittsamma sjukdomar i kommunen eller sjukvårdsdistriktet möjlighet att isolera en difteripatient eller en person som misstänks ha difteri vid en enhet inom hälso- och sjukvården.
I första hand ska man komma överens om isolering av patienten tillsammans med patienten eller dennes vårdnadshavare. Om patienten eller vårdnadshavaren vägrar frivillig isolering kan patienten vid behov i enlighet med lagen om smittsamma sjukdomar också isoleras mot sin vilja.
Ofrivillig isolering:
- Det är i första hand den läkare i tjänsteförhållande som i kommunen eller i samkommunen för sjukvårdsdistriktet ansvarar för smittsamma sjukdomar som beslutar om isolering oberoende av en persons vilja (lagen om smittsamma sjukdomar 63 §).
- Vid behov kan också en annan legitimerad läkare inom den offentliga hälso- och sjukvården besluta att en person ska hållas isolerad under högst tre dagar. Beslutet ska så snart omständigheterna tillåter det fastställas av den läkare i kommunen eller i samkommunen för sjukvårdsdistriktet som ansvarar för smittsamma sjukdomar (lagen om smittsamma sjukdomar 70 §).
- När isolering mot patientens vilja övervägs ska man även kontakta THL:s smittskyddsläkare tfn 029 524 8557.
En person som inte får gå till jobbet eller som ska hållas i karantän för att förhindra spridning av difteri har rätt att få dagpenning vid smittsam sjukdom som ersättning för inkomstbortfall. Dagpenning vid smittsam sjukdom (FPA)
Vem får antitoxinbehandling?
Antitoxin används för att behandla de personer som har konstaterats ha eller misstänks ha en infektion orsakad av en corynebakteriestam som producerar toxin.
Antitoxinbehandling ges till
- personer som har klassisk eller lindrig laboratoriebekräftad luftvägsdifteri
- personer som har en sjukdomsbild som passar in på klassisk luftvägsdifteri, utan att vänta på laboratoriebekräftelse
- personer som har laboratoriebekräftad difteri på huden eller ett annat område och allmänna symtom som passar in på toxin och fynd såsom feber, myokardit eller neutrit.
Vid huddifteri är det osannolikt att toxinet tränger in i blodomloppet, så antitoxin rekommenderas inte rutinmässigt till alla patienter med huddifteri.
För gravida fattas beslut om antitoxinbehandling från fall till fall.
Genomförande av antitoxinbehandling
Antitoxinbehandling ges alltid på sjukhus. Behandlingen ska inledas så snart som möjligt, gärna helst inom 48 timmar från det att de allmänna symtomen orsakade av toxinet börjat, eftersom antitoxin bara binds till toxin som är fritt i blodomloppet.
Difteri-antitoxin (DAT) är ett antikroppspreparat framställt av hästserum. Användningen av antitoxin medför en risk för en allergisk reaktion, som kan vara större hos personer som
- konstaterats ha en IgE-medierad allergi mot hästar
- som tidigare fått antitoxinpreparat framställt från djurserum.
Innan DAT administreras ska man i mån av möjlighet konsultera allergologen på det egna sjukhuset för att utreda eventuell allergi. Allergologen gör ett allergitest som ett pricktest på huden enligt tabell 1 med hjälp av ett intradermaltest.
| Dosens nummer | Personer utan känd allergi mot hästar | Personer med känd allergi mot hästar | ||
|---|---|---|---|---|
| Styrka på DAT | Dosens volym (ml) | Styrka på DAT | Dosens volym (ml) | |
| 1. | 1:100 | 0,05 | 1:1000 | 0,05 |
| 2. | 1:10 | 0,05 | 1:100 | 0,05 |
| 3. | - | 1:10 | 0,05 | |
Inledningen av antitoxinbehandlingen får inte fördröjas i onödan till exempel för att allergitest inte går att ordna under jourtid. Då
- ska personer med hästallergi få hyposensibilisering intravenöst utan allergitest på den avdelning där personen behandlas.
- Andra får antitoxin utan allergitest eller hyposensibilisering med antihistamin- och kortisonskydd, med beredskap för att behandla anafylaxi.
Om allergitest genomförs och resultatet är positivt eller osäkert, följer hyposensibilisering enligt tabell 2. Hyposensibiliseringen kan antingen genomföras helt och hållet intravenöst, eller alternativt intradermalt, subkutant eller intramuskulärt enligt doseringen.
Hyposensibiliseringsdoserna administreras med 15 minuters mellanrum. Hyposensibiliseringen ska genomföras utan avbrott för att uppnå en effekt som skyddar mot anafylaxi. Som skydd mot hyposensibiliseringen och som förebyggande mot allergiska reaktioner kan antihistamin och kortison administreras.
| Dosens nummer | Administreringssätt | Utspädningsförhållande för DAT i fysiologiskt koksalt | Dosens volym (ml) |
|---|---|---|---|
| 1. | IV / ID | 1:1000 | 0,1 |
| 2. | IV / ID | 1:1000 | 0,3 |
| 3. | IV / SC | 1:1000 | 0,6 |
| 4. | IV / SC | 1:100 | 0,1 |
| 5. | IV / SC | 1:100 | 0,3 |
| 6. | IV / SC | 1:100 | 0,6 |
| 7. | IV / SC | 1:10 | 0,1 |
| 8. | IV / SC | 1:10 | 0,3 |
| 9. | IV / SC | 1:10 | 0,6 |
| 10. | IV / SC | outspädd | 0,1 |
| 11. | IV / SC | outspädd | 0,2 |
| 12. | IV / IM | outspädd | 0,6 |
| 13. | IV / IM | outspädd | 1,0 |
IV = intravenöst, ID = intradermalt, SC = subkutant, IM = intramuskulärt
Efter allergitest och eventuell hyposensibilisering ska den terapeutiska dosen ges som engångsdos. Dosen antitoxin beror på hur utbredd och allvarlig sjukdomen är (Tabell 3).
Det rekommenderas att dosen i första hand ges intravenöst, alternativt i en muskel. Vid allvarliga sjukdomsformer doseras antitoxinet alltid intravenöst. Vid intravenös dosering blandas antitoxinet med 250–500 ml fysiologisk koksaltlösning (0,9 %) och ges som långsamt dropp i 2–4 timmar. När antitoxin administreras ska det finnas beredskap för behandling av anafylaxi och återupplivning.<
| Sjukdomsvariant | Dosering för barn och vuxna |
|---|---|
| Inflammation i svalg eller struphuvud, ≤48 h sedan symtomdebuten | 20000‒40000 IU |
| Nasofaryngeal inflammation | 40000‒60000 IU |
| Inflammation i två eller flera områden, ≤72h sedan symtomdebuten eller omfattande svullnad på halsen | 80000‒100000 |
| Enbart hudlesioner (antitoxinbehandling behövs sällan) | 20000‒40000 IU |
Det preparat som för tillfället används i Finland (Diphtheria Antitoxin, equine, Institute of Immunology Inc., Kroatia 10 000 IU/flaska) finns på HUS sjukhusapotek och på en del stora sjukhus som man kan begära antitoxin av.
För att använda preparatet måste man anhålla om ett patientspecifikt specialtillstånd. Mer information om preparat med specialtillstånd finns på THL:s webbplats.
THL: Preparat med specialtillstånd
Behandling med antimikrobiella läkemedel
Målet med behandling med antimikrobiella läkemedel är att bryta ner bakterien som orsakar difteri och därmed avbryta produktionen av toxin samt minska smittsamheten. Behandlingen med antimikrobiella läkemedel inleds direkt efter provtagningen. Behandling med antimikrobiella läkemedel ersätter inte antitoxinbehandling, som är nödvändig för att förhindra och behandla symtom och komplikationer orsakade av toxin.
Enligt internationella rekommendationer används penicillin eller makrolider (azitromycin, roxitromycin eller klaritromycin) mot difteri. För barn rekommenderas i första hand penicillin och i andra hand makrolider, vid kontraindikation mot penicillinet.
För allvarligt sjuka påbörjas behandlingen med antimikrobiella läkemedel parenteralt, alltså intramuskulärt eller intravenöst i cirka 1–3 dygn. Därefter kan medicineringen fortsätta oralt. För lindrigare sjuka kan behandlingen påbörjas oralt. Behandlingen med antimikrobiella läkemedel varar totalt i 14 dygn.
| Läkemedel | Dos för barn per dygn | Dos för vuxna per dygn | Administreringssätt |
|---|---|---|---|
| Parenteralt för allvarligt sjuka, tills oral medicinering är möjlig | |||
| G-penicillin (bensylpenicillin) * | 300 000 IU/kg/dygn, fördelat på 4–6 doser | 2 milj. IU x 6 | Intravenöst |
| Prokainpenicillin * | 50 000 IU/kg/dygn, i en eller två doser (max 1.2 milj. IU) | 600 000 IU x 2 | Intramuskulärt |
| Klaritromycin ** | 15–30 mg/kg/dygn, fördelat på 2 doser | 500 mg x 2 | Intravenöst |
| Azitromycin ** | 15 mg/kg x 1 | 500 mg x 2 | Intravenöst |
| För lindrigt sjuka peroralt | |||
| Klaritromycin | 15 mg/kg/dygn, fördelat på 2 doser | 250 mg x 2 | Peroralt |
| Roxitromycin | 5–8 mg/kg/dygn, fördelat på 2 doser | 150 mg x 2 | Peroralt |
* Fortsatt behandling med penicillin-V (fenoximetylpenicillin) för barn 50 mg/kg/dygn fördelat på 4 doser (max 2 g/dygn) och för vuxna 1 milj. IU x 4 peroralt.
** Fortsatt behandling med klaritromycin eller roxitromycin peroralt.
Uppföljningsprov
När det har gått minst ett dygn sedan avslutad antibiotikabehandling, ska man kontrollera att bakterien som orsakar difteri försvunnit från svalget, huden eller annat infekterat område med hjälp av två odlingsprover som tagits med minst ett dygns mellanrum.
Om bakterien inte har försvunnit, inleds en ny 10 dagar lång antibiotikabehandling efter att ha konsulterat regionens infektionsläkare.
Difterivaccination
Genom vaccination kan svåra sjukdomsformer och komplikationer orsakade av difteritoxin förebyggas. Difterivaccinet är ett toxoidvaccin. Det påverkar bland annat smittsamheten genom att förhindra sjukdom med symtom och vävnadsskador, men den förhindrar inte bärarskap av difteri.
En patient som insjuknat i difteri ska vaccineras under konvalescensfasen, eftersom genomgången infektion inte nödvändigtvis ger ett tillräckligt skydd mot nya smittor. Alla får en boosterdos vaccin med difteritoxoid med det preparat som är avsett för vaccination av den aktuella åldersgruppen.
Vaccination är emellertid inte nödvändig om en person tidigare har fått en komplett grundserie och det har gått mindre än 12 månader sedan den sista difterivaccinationen. Om det inte är säkert att personen tidigare har fått en komplett grundvaccinationsserie, ska grundserien kompletteras.
Vaccin mot difteri, stelkramp, kikhosta, polio och Hib
Undersökning och skydd av närkontakter
En preliminär kartläggning av dem som exponerats inleds när misstanke om difteri väcks.
Spårningen av exponerade inleds när personen med difteri konstateras bära på en stam av C. diphtheriae, C. ulcerans eller C. Pseudotuberculosis som producerar toxin. För stammar som inte producerar toxin behövs ingen smittspårning.
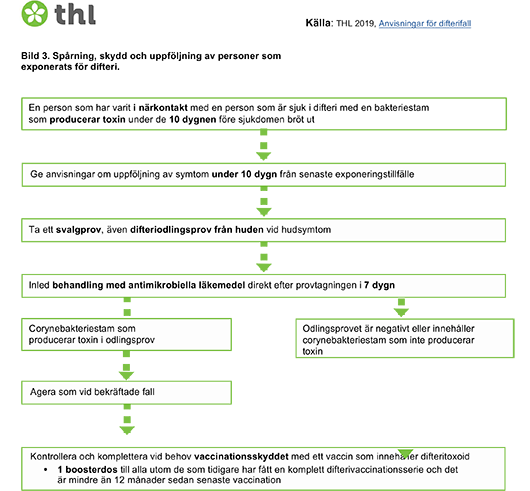
Spårning, skydd och uppföljning av närkontakter har komprimerats på bild 3.
Definition av exponerad
En person har exponerats för difteri om denne har varit i närkontakt med en sjuk person under de tio dygnen innan sjukdomen bröt ut.
Till närkontakter räknas
- de som bor i samma hushåll eller därmed jämförbara personer
- kyssar eller sexuell kontakt
- hälsovårdspersonal som har återupplivat med mun-mot-mun-metoden, intuberat patienten utan andningsskydd, sugit slem ur patientens luftvägar utan andningsskydd eller deltagit i vården av ett sår hos en patient med huddifteri utan att iaktta lämpliga försiktighetsåtgärder mot kontaktsmitta.
Det är osannolikt att följande personer smittas med difteri:
- vänner, släktingar och andra personer som regelbundet besöker den sjukas hem
- barn i samma dagvårdsgrupp eller skolklass
- hälsovårdspersonal som varit i kontakt med den sjuka utan att exponeras för droppsmitta eller sårsekret.
Det är osannolikt att difteri smittar under flygningar eller i allmänna transportmedel.
För att fastställa personerna som exponerats är det skäl att från fall till fall konsultera den läkare som ansvarar för smittsamma sjukdomar i kommunen eller sjukvårdsdistriktet eller THL:s smittskyddsläkare tfn 029 524 8557.
Uppföljning av symtom
Närkontakter informeras om att de har exponerats för difteri. De får anvisningar att följa med utvecklingen av symtom som passar in på difteri inom 10 dygn från senaste exponering.
Provtagning
Det ska tas ett svalgprov på alla närkontakter, på dem med hudsymtom även ett bakterieodlingsprov från hudlesioner innan antimikrobiell behandling inleds.
Antimikrobiell behandling
Målet med antimikrobiell behandling av närkontakter är att behandla en eventuell infektion i groningsstadiet och bryta ner svalgbärarskapet för att minska smittorisken.
Behandling med antimikrobiella läkemedel påbörjas för alla närkontakter direkt efter provtagningen. Enligt internationella rekommendationer kan det antimikrobiella läkemedlet vara makrolider (klaritromycin eller roxitromycin) som ges peroralt under 7 dygn (se doserna i tabell 4) eller bensylpenicillin som ges som engångsdos intramuskulärt.
En symtomfri närkontakt som fått behandling med antimikrobiella läkemedel kan återgå till sina normala aktiviteter efter att ha fått behandling i två dygn. Personen ska stanna hemma från arbetet om odlingen är positiv och personen har ett arbete där
- risken för att smitta någon med difteri bedöms vara stor eller
- någon som exponeras för en bärare av difteri har en större risk än vanligt att få en allvarlig infektion.
Personen ska stanna hemma från arbetet tills antibiotikabehandlingen har avslutats och två odlingsprover som tagits med minst 24 timmars mellanrum är negativa.
Arbeten som är riskabla när det kommer till spridning av difteri kan bedömas från fall till fall till exempel som arbete vid en enhet inom social- eller hälso- och sjukvården samt arbete med ovaccinerade barn.
Vaccinering
Det är skäl att kontrollera närkontakternas vaccinationsstatus och komplettera skyddet vid behov. Närkontakter får en boosterdos vaccin med difteritoxoid med ett preparat avsett för vaccination av åldersgruppen i fråga. Vaccination är emellertid inte nödvändig om en person tidigare har fått en komplett grundserie och det har gått mindre än 12 månader sedan den sista difterivaccinationen.
Arbetsgruppen
Elina Seppälä, THL
Jaana Vuopio, Åbo universitet
Alex-Mikael Barkoff, Åbo universitet
Qiushui He, Åbo universitet
Eeva Ruotsalainen, HUS
Tea Nieminen, HUS
Markku Kuusi, THL
Pertti Sormunen, THL
Tuija Leino, THL
Jussi Sane, THL
Arbetsgruppen tackar följande personer för kommentarer till anvisningen:
Auli Hakulinen, HUS
Heikki Kauma, P-PSHP
Paula Kauppi, HUS
Laura Korhonen, PSHP
Ulla Kärkkäinen, Islab
Maija Lappalainen, HUSLAB
Johanna Mandelin, HUS
Pekka Suomalainen, Eksote
Eveliina Tarkka, HUSLAB
Närmare upplysningar
THL:s smittskyddsläkare
[email protected]
029 524 8557
Litteratur och länkar
- Diphtheria (WHO)
- Diphtheria vaccine – WHO position paper
- Operational protocol for clinical management of Diphtheria Bangladesh, Cox’s Bazar (WHO)
- Diphtheria (ECDC)
- Rapid risk assessment: A case of diphtheria in Spain, 15 June 2015 (ECDC)
- Rapid risk assessment: Cutaneous diphtheria among recently arrived refugees and asylum-seekers in the EU, 31 July 2015 (ECDC)
- Manual for the Surveillance of Vaccine-Preventable Diseases: Chapter 1: Diphtheria (CDC)
- Use of DAT for Suspected Diphtheria Cases (CDC)
- Clarke, K., CDC: Review of the epidemiology of diphtheria 2000–2016 (pdf 810 kt)
- Public Health England: Public health control and management of diphtheria (in England and Wales): 2015 guidelines (Gov.uk)
- Public Health England: Guidance on the use of Diphtheria Anti-toxin (Gov.uk)
- Respiratory diphtheria in an asylum seeker from Afghanistan arriving to Finland via Sweden, December 2015 (Eurosurveillance)